着床前診断は産み分け成功確率が100%って本当?

妊娠、出産に関心がある妊活中の方なら着床前診断という言葉は一度は聞いたことがある人も多いはず。
また、その着床前診断によって「男女の産み分けができる」ということも、聞いたことがあるかもしれません。
しかもかなりの高確率だと、、、
でもこの着床前診断、実は一般の方が実施するにはかなりハードルが高いんです。。
このページをご覧になられてる方は、もちろん体外授精や着床前診断での産み分けに関心がある方だと思いますが、その高いハードルも含めてどんな方法か詳しく知らない方も多いと思います。

ということで、ここでは
「そもそも着床前診断ってどんなもの?」
といった基本的な内容から、
「なぜ一般の人が実施するのが難しいのか?」
「着床前診断で産み分けをするにはどうすればよいのか?」
など具体的な話まで、着床前診断の概要、やり方、費用、問題点やメリットデメリットについて詳しくまとめてみました。
「一般的な着床前診断についての内容」と「産み分けに関する内容」があるので、興味があるところを読んでくださいね^^b
目次
着床前診断は、
受精卵が子宮に着床して妊娠する前に、その受精卵を検査して染色体や遺伝子に異常がないかどうかを調べること
をいいます。
日本では、例えば夫婦のどちらかに重い遺伝生の疾患を持っている場合にこの着床前診断が行われます。
着床する前というと、受精卵を子宮から吸い出して検査するように聞こえてしまいますがそうではなく、具体的には体外受精で受精させた受精卵を検査する方法です。
最終的に、異常がない受精卵だけを子宮に戻すことで、子供への重大な病気の遺伝を避けることができるんですね。
着床前スクリーニング(PGS)
また、着床前診断と似ている言葉で「着床前スクリーニング(PGS)」というものがあります。
技術的には着床前診断と変わりませんが、こちらは遺伝性疾患とは別の染色体や遺伝子異常が原因による流産率を減らすのが目的です。
そもそも自然妊娠の場合、受精したとしてもそのまま妊娠まで行く確率って30%以下って言われてるんですね。
というのも、受精卵に染色体異常がある場合が多いからです。
染色体異常があると、着床しても流産や死産になってしまう場合がほとんど。
これを避けられるのが着床前診断の大きな特徴の一つです。
- 着床前診断(PGD)…遺伝性疾患など重篤な遺伝病の回避
- 着床前スクリーニング(PGS)…それ以外の要因による流産を減らし妊娠率を上げる
という感じですね。
2つに分かれていますが、一般的には同時に実施されるので、あわせて着床前診断と呼ばれることが多いです。
また、染色体を調査するので、同時に「男女の性別に関与する性染色体の種類」についても判別することもできます。
つまり、理論的にその受精卵から
男の子か女の子のどちらが生まれるか事前に分かってしまう
というわけですね。
これが着床前診断で男女の産み分けができるという根拠です。
性別がわかってからその受精卵を子宮にもどすため、この手法で産み分けした場合の成功確率は99.9%以上と言われています。
ただ、逆にほぼ確実に性別の選択ができてしまうことから、日本では「命の選択」になるとの判断で倫理的な問題から認められていないのが実情です。
(なので、検査段階で性別の告知も基本的には無いのが実情です。)
欧米など海外では許可されている国もあるので、海外渡航等をして着床前診断による産み分けをするという方法も実はあります。
また、検体(受精卵など)を海外の検査機関に送って診断をするという方法も最近は出てきています。
(ただ、後ほど書きますが、どちらも高額な料金がかかります。。)
もう一つは、国内で産婦人科学会に所属していない医院で行うこともできます。
ただ、こちらも数としては非常に少ないようです。
着床前診断で何ができる?メリットは?
着床前診断を行うことによって以下のようなことが可能になります。
上にも書いたとおり、
- 遺伝性疾患や染色体異常による病気を子供に遺伝させない
- 流産の割合を減らし妊娠率を向上させる(不妊症治療)
- 男女の性別がわかる(産み分けができる)
というのが、着床前診断でのメリットです。
そしてメリットとしてはもう一つ。
- 妊娠前に判明するものなので中絶等の精神的、肉体的な負担が少ない
ということがあります。
これは、着床前診断と誤解されがちな出生前診断との違いを考えると分かりやすいです。
着床前診断と出生前診断との違い
そもそも、妊娠の仕組みは、
排卵→射精→受精→着床(妊娠)
の流れで進むんですが、検査のタイミングによって
- 着床前の検査…着床前診断
- 着床後の検査…出生前診断
と分けられます。
そして、この検査を
着床前にするか後にするかで母体や胎児への影響は大きく変わってきます。
よく聞く「羊水検査」や「絨毛染色体検査」というのは、着床(妊娠後)に行う出生前診断にあたります。
この場合は、診断後に染色体異常等が見つかった場合、そのまま出産するか中絶するかの選択が迫られたり、精神的にも肉体的にも負担が生じます。
着床前診断の場合は、妊娠前に行うものなのでこういった不安がありません。
つまり、精神的、肉体的な負担が少ないというのが、出征前診断との大きな違いであって、メリットでもあります。
そもそも、着床前診断は、妊娠前に受精卵の異常を検査することで女性の負担を減らすことを目的に開発された技術でもあるんですね。
着床前診断の適応条件は?どんな人が受けられるの?
この着床前診断ですが、日本では産婦人科学会の規則で診断を受けられる人に制限があります。
受けられる人の適応条件は以下のとおり。
- 原則として重篤な遺伝性疾患児を出産する可能性のある、遺伝子変異ならびに染色体異常を保因する場合に限り適用される。
- 但し、重篤な遺伝性疾患に加え、均衡型染色体構造異常に起因すると考えられる習慣流産(反復流産を含む)も対象とする。
そのままの文言だと難しいですね。。。
簡単に言うと、
- 医学的に重い遺伝性疾患が子供に遺伝する可能性がある場合
- 夫婦の染色体異常が要因で流産を繰り返している場合
が対象になるということですね。

さらに、これらの条件に適合する場合に、
- 産婦人科学会の承認を受けている産婦人科から申請を行い
- 許可を受けた場合に限り着床前診断が実施される
ということになります。
そもそも着床前診断はどの病気に対しても実施されるわけではありません。
実施されるかどうかは、
- それぞれの状況と病気の種類
- 病気の重症度
- 子供へ遺伝する確率
- 夫婦への精神的、肉体的負担
などに影響されるため、一概には決められないんですね。
なので、それぞれの症例ごとに一例ずつ産婦人科学会が審査をして判断をしています。
とても慎重に行われるので実施までのハードルは決して低いとは言えないのが実情です。
【参考】着床前診断の対象と遺伝子の型
ちなみに現在日本で着床前診断の実施が認可されている病気と遺伝子の型は以下のとおりです。
- デュシェンヌ型筋ジストロフィー(DMD):X連鎖性―欠失型・微小変異型
- 筋強直性ジストロフィー:常染色体優性―反復配列の異常伸長
- Leigh脳症:ミトコンドリア病―ミトコンドリアDNAの点変異型
- 副腎白質ジストロフィー:X連鎖性―点変異型
- オルニチントランスカルバミラーゼ欠損症:X連鎖性―点変異型
- 均衡型転座保因者の習慣流産
また、産婦人科学会に所属していない病院で着床前診断を実施することも可能ですが、数としては非常に少ないようです。
つまり、国内で行う場合、
着床前診断は、一般の人の場合はほとんど対象にならない(受けられない)
ということになりますね。
着床前診断のやり方(方法)とかかる時間について
実際に着床前診断を行う場合の流れ(やり方)についてもまとめておきます。
国内の場合と海外の場合で若干違うんですが、一般的な流れについて説明したいと思います。
着床前診断は受精卵の検査となるので体外受精が前提になります。
人工授精と体外受精は混同しやすいので簡単に説明しますと、
- 人工授精 … 採取した精子を子宮内に注入する
- 体外受精 … 採取した卵子と精子を体外受精(顕微受精)する
上のとおり、受精卵を検査できるのは体外受精の場合だけですね。
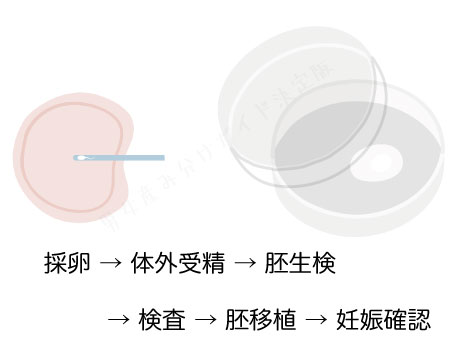
実際の着床前診断の流れは下のとおり。
- 卵巣刺激と採卵※
- 体外授精
- 胚生検(胚細胞の採取)
- 遺伝学的検査
- 選別して移植※
- 妊娠判定
※海外で行う場合は、1の採卵時、2の移植時に渡航して行います。
※1の卵巣刺激は排卵誘発剤を使う場合が多いです。
着床前診断の最初の段階は、排卵後の採卵です。
ここでは通常排卵誘発剤等で卵巣を刺激し排卵させて卵子を採取します。
採卵後に体外受精を行い、胚細胞まで培養した後に細胞を採取し(胚生検)、遺伝学的検査を行います。
ここで遺伝子や染色体に異常があるかどうかを確認し、問題ない胚のみを子宮に戻すという流れになります。
採卵は膣内に器具を入れて行うので痛みを感じる人が多いので通常は麻酔を使います。
病院やその人の状況によって、局所麻酔だったり静脈麻酔(全身麻酔みたいなもの)だったりします。
卵子をいくつ採取するかによっても、受ける刺激や痛みが変わってくるので個人差があるんですが、ある程度の痛みは覚悟しておく必要がありそうですね^^;
とはいえ、実際に麻酔を使って採卵した人のアンケートでは、半数以上は「それほど痛みはきにならなかった」という話も聞きますので、必要以上に心配せずに、お医者さんに身をゆだねるという感じでのぞむのが良いかもですね^^
どれくらいの時間(期間)がかかるの?
実はこれ、結構な時間がかかります。
排卵させて卵子を採取するんですが、1回の排卵では満足な数の卵子が採取できない場合が多く、2,3回、つまり2,3ヵ月は必要になる場合が多いです。
そこから検査に1ヵ月。
そして移植に1ヵ月。
妊娠判定に1ヵ月。
結局半年くらいかかってしまうケースが多いですね。
で、一度で成功しなかった場合は更にもう一度、、となるわけです。。
つまり、
着床前診断は結構時間のかかる手法
だということは理解しておく必要がありますね。
着床前診断にかかる費用と問題点
着床前診断を実施する場合、体外受精、顕微授精が必要なので結構な費用がかかります。
日本でするか海外でするかも変わってきますが、大体の相場は以下のとおり。
- 日本でする場合 … 50〜100万円
- 海外でする場合 … 400〜500万円
日本で実施する場合、1回50万〜100万円ほどかかる場合が多いです。
金額に幅があるのは、病院による差もありますが、排卵誘発での採卵を何回行うかでも変わってくるからです。
毎回のホルモン値検査にも費用がかかってくるので結構な金額になってしまうんですよね。。
産み分け目的の着床前診断の場合
また、産み分けのみを目的とした着床前診断は、上にも書きましたが、通常は日本の産婦人科ではできません。
となると、禁止されていないアメリカ等の海外の国で行うことになりますが、渡航費、滞在費、検査費含めて400万円以上かかることも多いです。
今は、受精卵を海外に送付して費用負担を少なくするサービスも出てきていますが、それでも100万円以上かかるのが一般的です。
ここで注意点ですが、その費用は1回分の費用だということ。
当然、2回、3回となればその回数分の費用が必要になってきます。
着床前診断は1回では終わらない?何回必要なの?
なぜ回数の話をするかというと、着床前診断は1回で終わるとは限らないからです。
というのも
着床前診断をしたからといって100%妊娠するわけじゃないんですね。
(実際の着床前診断での妊娠確率は20%程度と言われています。)
その理由はいくつかあって、まずは採卵時の問題。
実は、排卵時に採取できる卵子ってそんなに多くないんですね。
採取した卵子が全て良好な状態のものとは限らないからです。
更に、着床前診断を行う場合には、受精卵を胚盤胞まで育てる必要があります。※
※胚盤胞は受精卵が細胞分裂を繰り返して成長したものです。
で、胚盤胞になっても染色体異常がある場合は使えません。
そして正常な胚盤胞として残ったとしても性選択すれば更にその1/2です。
せっかく海外まで行ったのに、採取した受精卵は全て希望の性別じゃなかったって話は少なくないです。
更にそこから子宮内に移植したとしても、めでたく着床(妊娠)するとは限らない、、、
となると、1回の着床前診断で希望の性別で妊娠まで持って行ける確率ってそれほど高くないというのは理解してもらえるかと思います。
日本で実施する場合もそうですが、海外で着床前診断を行って失敗し、2回目を行うとなるとその費用負担は相当なものです。。
つまり、
非常に高い費用が掛かる
これが着床前診断の大きなデメリットのひとつです。
これだけ時間と費用をかけても結局自分たちに希望の性別の赤ちゃんを授かれなかった時のことを考えると、、、
とてもおすすめできる産み分け方法とは言えないですね。。
着床前診断での産み分けをオススメしない理由
成功率が100%近いと言われる着床前診断による産み分けですが、私としてはおすすめしないです。
理由はいろいろ書いてきたのでわかるかと思いますが
- 時間がかかる
- お金がかかる
- 必ずしも成功しない
です。
着床前診断は、採卵して検査、体外受精、移植、妊娠検査と進むため、1回のサイクルでも結構な時間がかかります。
更に、1回で正常な受精卵が無い場合や、希望の性別でない場合は、子宮への移植すらできないケースもあります。
移植すれば必ず妊娠するかと言えば、、確実ではありません。。。
100%近い確率というのは、あくまでも希望の性別の受精卵を使用して最終的に妊娠まで言った場合の話。
そこまで行くのが結構大変だったりするんですね。
そして費用も同じです。
1回の費用が国内では50〜100万円、海外では400万円以上。
これが1回で成功しない場合は何回も繰り返すということに、、、
しかも数回実施してなかなか妊娠までいけない場合は、やめどきも迷うことになります。
今まで大金を払ってきたのにここで辞めたら何も残らない、、、
でも続けるにはまたお金が必要で、、
実際にそうやって悩んでる人も少なくないそうです。
そういったことを考えると、、
着床前診断を利用するのは、産み分け目的ではなく、本来の目的である医学的に必要な場合だけにしておくべきかなと思います。
本来の目的っていうのは「重い病気の遺伝」と「繰り返す流産」の回避のことです。

男の子や女の子の産み分けをしたい場合は、そこまでお金を労力をかけるやり方ではなく、一般的な
- 性交渉の仕方の工夫で産み分け
- 産み分けゼリー等を使って産み分け
というのがやっぱりベストかなって思いますね。
当サイトで紹介してる産み分けの原理やしくみを理解して産み分けにのぞめば、もっと手軽に産み分けの成功率を上げることが出来るはずですよ。
ということで結論です!
- 着床前診断での産み分けはおすすめしない
- 着床前診断は本来の目的である医学的な問題がある場合だけ利用する
これが基本です。
着床前診断は時間と費用負担が大きく、産み分けだけを目的で行うにはとても労力に見合うものではないというのが私の結論です。
もちろん、ご夫婦の状況やお気持ち、経済的な面によって変わるとは思いますが、中途半端な気持ちで産み分けに利用するものではないかなと思います。


